ご存知ですか?
がんの放射線治療


かつては日常の一部だった「たばこ」が、今では健康への深刻な影響を象徴する存在となっています。喫煙率は年々減少しているものの、日本ではいまだに成人男性の約3人に1人が喫煙者であり(※1)、がんによる死亡の大きな原因の一つとして「喫煙」は依然として根強く存在しています。
実際、喫煙ががんを引き起こすことは、科学的に確立された事実です。とりわけ肺がんをはじめとした複数のがんにおいて、喫煙はもっとも大きな危険因子の一つとされています。しかもその影響は本人にとどまらず、周囲の家族や職場の同僚といった「受動喫煙」を受ける人々にも広がっていきます。
さらに最近では、紙巻きたばこに代わって加熱式たばこや電子たばこが普及し、「安全性が高い」との誤解も広がっています。しかし、たとえ煙が見えなくとも、そこに潜むリスクは決して小さくありません。
本コラムでは、喫煙ががんに与える影響を、最新の科学的知見に基づいて解説します。自分自身と、大切な人たちの健康を守るために、まずは事実を知ることから始めましょう。
※1:厚生労働省「国民健康・栄養調査」2023年版より
目次
たばこの煙は、単なる「嗜好品の煙」ではありません。その中には、実に70種類以上の発がん性物質が含まれていることが知られています(※1)。代表的なものには、ベンゾ[a]ピレン(多環芳香族炭化水素の一種)、ニトロソアミン類、ホルムアルデヒド、アセトアルデヒドなどがあり、いずれも人体のDNAに深刻なダメージを与えることが明らかになっています。
これらの化学物質は、肺や口腔など粘膜を通じて体内に取り込まれると、細胞内のDNAに直接結合し、塩基配列の異常や突然変異を引き起こします。本来、私たちの細胞にはDNA損傷を修復するメカニズムが備わっていますが、喫煙により継続的にダメージが蓄積すると、その修復が追いつかず、異常な細胞が増殖を始めるリスクが高まります。
この過程は、「多段階発がんモデル」として知られています。発がんは一度に起こるものではなく、複数のステップを経て進行します。まず、発がん物質がDNAに損傷を与える「開始(initiation)」段階。その後、細胞が異常な形で増殖しやすくなる「促進(promotion)」段階。そして最後に、がん細胞としての特徴を備えて無制限に増殖する「進展(progression)」段階に至るのです。喫煙は、これらすべての段階において関与すると考えられています。
さらに近年、喫煙による酸化ストレスの影響も注目されています。タバコ煙に含まれる一酸化炭素やフリーラジカル(活性酸素)は、細胞膜やタンパク質を酸化させ、炎症を誘発します。慢性的な炎症は、細胞のがん化を助長するもう一つの要因です。こうした意味で、たばこは単に「化学的」な攻撃をするだけでなく、「生物学的環境」もがんの方向に傾ける非常に強力なリスク因子なのです。
興味深いことに、放射線によるDNA損傷と喫煙によるDNA損傷には共通点があります。どちらも細胞の遺伝情報を傷つけ、変異を引き起こすことにより発がんに関与します。ただし、放射線治療はその性質を逆手に取り、がん細胞を標的にして破壊する医療技術として活用されています。一方で、喫煙は制御不能かつ無差別に細胞を傷つけるものであり、治療とは真逆の作用をもたらします。
これらの知見は、数十年にわたる分子生物学・疫学研究の成果として蓄積されており、喫煙と発がんの関係は「因果関係がある」と国際的にも断定されています。
※1:International Agency for Research on Cancer (IARC). Monograph Volume 100E: Personal Habits and Indoor Combustions, 2012.
喫煙ががんの原因となることは、もはや疑う余地のない医学的事実です。世界保健機関(WHO)傘下の国際がん研究機関(IARC)は、たばこを「確実なヒト発がん因子(Group 1)」と分類しており、喫煙は少なくとも15種類以上のがんのリスクを高めると報告しています。
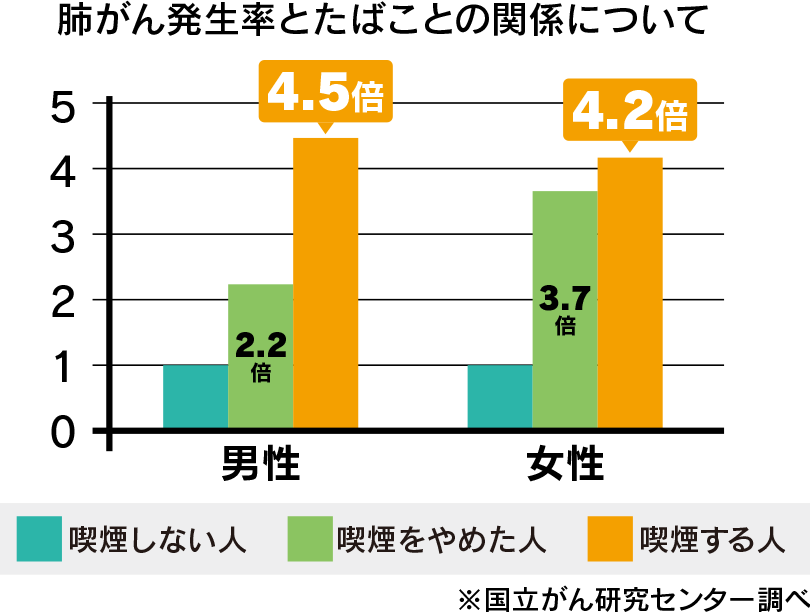
もっとも顕著なのは肺がんです。国立がん研究センターの多目的コホート研究(JPHC Study)によれば、たばこを吸わない人に比べて、喫煙者は男性で4.5倍、女性で4.2倍肺がんになりやすいことが示されています。さらに、肺がんによる死亡のうち、男性の68%、女性の18%が喫煙に起因すると推定されています。
また、肺がんの発症リスクは、喫煙を始めた年齢が若いほど、喫煙量が多いほど高まることが知られています。喫煙歴が長く、1日の喫煙本数が多い人ほど、肺がんのリスクが増加します。
しかし、がんのリスクは肺にとどまりません。喫煙は以下のようなさまざまな臓器のがんに関与しています:
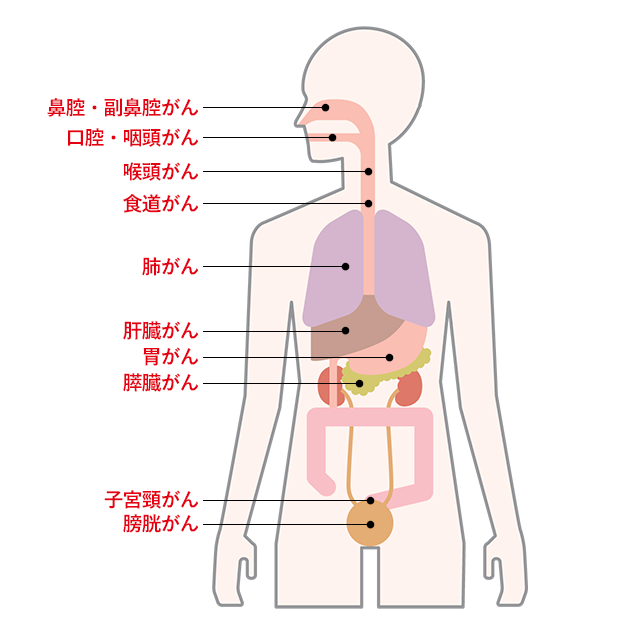
国立がん研究センター「がん情報サービス」https://ganjoho.jp/public/pre_scr/cause_prevention/smoking/index.html より引用
とくに肺がんについては、がんによる死亡原因の第一位であり、早期発見が難しく、進行も速い傾向があるため、予防の意義がきわめて大きいがん種です。
また、喫煙の影響は喫煙を始めた年齢や吸い始めてからの年数、さらには1日の本数に大きく依存します。喫煙年数と1日の喫煙本数の積である「ブリンクマン指数」は、肺がんリスクの指標として広く用いられています。
例えば、1日に20本のたばこを30年間吸い続けた場合、ブリンクマン指数は600となり、肺がんの高度危険群に該当します。
一方で、「長年吸ってきたから、今さらやめても遅い」と思う方も少なくありませんが、それは誤解です。後述するように、禁煙によってリスクは着実に減少します。がんの発症は「確率」の問題であり、今やめれば、これからの「運命」を変えることができる可能性があるのです。
たばこによるがんのリスクは、まさに「数十年後の自分への影響」です。吸っている今は痛みも症状もないかもしれませんが、その煙が将来の病気の“種”をまいていることを、私たちは忘れてはなりません。
「自分が吸っているわけではないから、大丈夫」――そう考えていませんか?
しかし、喫煙の害は喫煙者本人にとどまらず、その煙を吸い込まされる周囲の人々にも及びます。これがいわゆる受動喫煙です。
たばこの煙には、喫煙者が吸い込む「主流煙」だけでなく、たばこの先から立ちのぼる「副流煙」や喫煙者の吐き出す呼気が含まれます。特に副流煙には、主流煙より高濃度の有害物質(ニコチン、ベンゾ[a]ピレン、一酸化炭素など)が含まれており、近くにいる人も知らず知らずのうちに発がん物質を吸い込んでいるのです。
日本においても、受動喫煙により年間1万5000人以上が命を落としていると推定されており(※1)、この中には非喫煙者の肺がん、心疾患、脳卒中、さらには小児の喘息悪化や乳幼児突然死症候群(SIDS)なども含まれます。家族、とりわけ子どもや妊婦にとって、受動喫煙は極めて深刻な健康リスクなのです。

近年では、加熱式たばこや電子たばこの普及により、「煙が出ないから安全」「副流煙がないから害は少ない」といった誤解も広がっています。たしかに加熱式たばこは従来の紙巻きたばこと比べて有害物質の総量が減っているというデータはありますが、それでも発がん性のある成分は残存していることが明らかになっています(※2)。WHOや多くの研究機関は、加熱式たばこを「害が少ないが、安全ではない」と位置づけています。
しかも、加熱式たばこの健康影響はまだ十分に長期データがそろっていません。従来のたばこも、発がんとの関連が確立されるまでに何十年もの疫学研究を要したように、今後、新たなリスクが明らかになる可能性も否定できません。
こうした「見えにくいリスク」は、つい軽視されがちです。しかし、煙やにおいが少なくても、そこに含まれる有害物質は確実に体へ影響を及ぼします。家族や職場の仲間、大切な人たちの健康を守るという意味でも、受動喫煙や加熱式たばこの影響を正しく理解することが求められています。
※1:厚生労働省「受動喫煙による健康影響」報告書(2016)
※2:国立がん研究センター「加熱式たばこに関するQ&A」2023年版
「長年吸ってきたから、今さらやめても意味がない」――これは、喫煙者の中でよく聞かれる言葉です。しかし、科学的にはこの考えは明確に誤りです。禁煙は、いつ始めても遅すぎることはありません。
まず、禁煙によってがんのリスクが確実に減少することは、複数の大規模な疫学研究で明らかにされています。たとえば、イギリスの医師たちを対象に40年以上にわたり追跡した「Doll & Peto研究」では、禁煙した人は年齢にかかわらず死亡リスクの低下が認められ、特に若いうちにやめた人ほど、その恩恵は大きいことが示されました(※1)。
肺がんのリスクについては、禁煙から5年で約20〜30%減少し、10年で半減、そして20年近く経過すれば、非喫煙者に近い水準にまで下がるとされています(※2)。これは膵臓がんや口腔がん、食道がんなど他のがんにも当てはまります。つまり、今日やめれば、10年後の健康状態が大きく違ってくるというわけです。
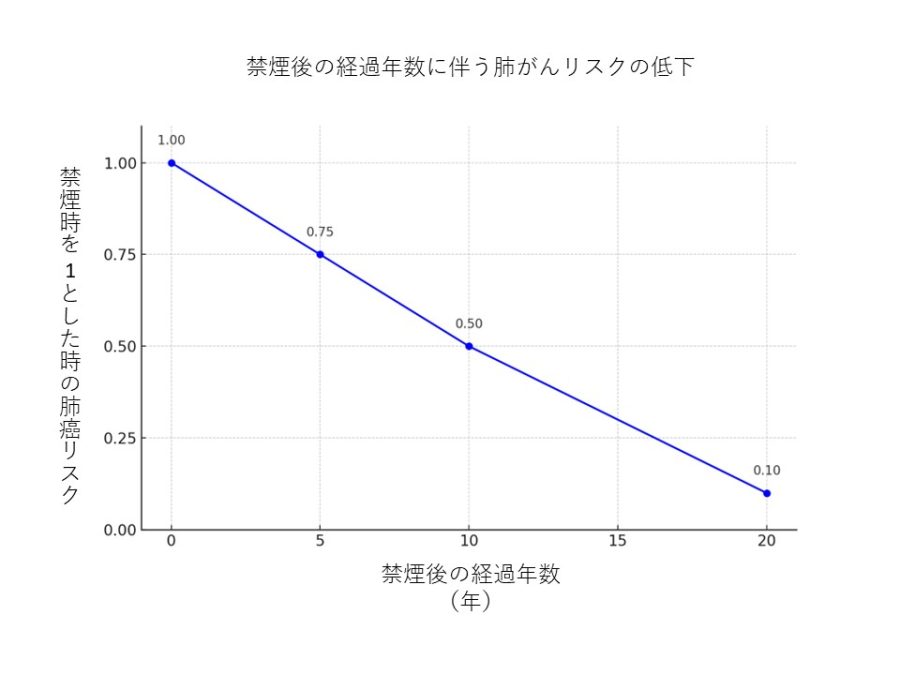
禁煙後の経過年数に伴う肺がんリスクの低下(国立がん研究センター「がん情報サービス」肺がん予防Q&Aの記述を参考に筆者作成
また、禁煙の効果はがんだけにとどまりません。心筋梗塞や脳卒中、COPD(慢性閉塞性肺疾患)といった命にかかわる疾患のリスクも、大幅に低下します。実際、禁煙してわずか24時間以内に血圧や心拍数が正常化しはじめるというデータもあり、体はすぐに回復に向けて動き出します。
では、どうすれば禁煙を成功させられるのでしょうか。意志の力だけに頼る必要はありません。現在では、医療的な支援を受けながら禁煙に取り組む方法が推奨されています。たとえば、禁煙外来ではニコチンパッチやバレニクリン(チャンピックス)などの薬剤を用いた治療が行われており、成功率は自己流に比べて格段に高くなっています。
また、禁煙支援アプリや家族のサポート、職場の禁煙制度など、社会的な支援環境も整ってきています。禁煙には一時的な離脱症状や不安も伴いますが、それを乗り越えるための仕組みと手段が用意されているのです。
「今さらやめても…」ではなく、「今こそやめよう」。それは、自分の健康を守るだけでなく、家族や周囲の人を守る決断でもあります。そして何より、それはがんにならない未来へとつながる一歩です。
※1:Doll R, Peto R. BMJ. 2004;328(7455):1519
※2:国立がん研究センター「がん情報サービス」肺がん予防Q&Aより
喫煙とがんの関係が科学的に明らかになったことで、社会全体としても喫煙対策が大きく進展してきました。日本では2003年に施行された健康増進法により、多くの公共施設で受動喫煙防止の取り組みが進み、さらに2020年には改正法が全面施行され、飲食店や事業所でも原則屋内禁煙が義務付けられるようになりました。
これらの政策は、単なるマナーの問題ではなく、「がんを防ぐための公衆衛生の戦略」です。非喫煙者の健康を守るだけでなく、喫煙者自身にも「自分の喫煙が他人の健康を害する」という現実を突きつけるきっかけとなっています。
また、国際的にも**WHO(世界保健機関)**が2005年に発効させた「たばこ規制枠組条約(FCTC)」に基づき、各国で広告規制、価格政策、禁煙支援などが強化されてきました。日本もこの枠組条約の批准国であり、たばこのパッケージに警告表示を義務づけるなど、段階的に対応を進めています。
しかし、いくら社会制度が整っても、最終的に決断するのは一人ひとりの個人です。たばこは依存性のある嗜好品であり、「吸わない自由」を選び続けることには強い意志と支援が必要です。だからこそ、禁煙を始める人への理解と共感、そして継続を支える環境づくりが欠かせません。
職場での禁煙制度、家庭でのルールづくり、学校教育でのたばこ予防教育など、個人と社会が連携して取り組むことで、喫煙率は確実に減少していきます。そしてそれは、将来のがん患者を減らすという、誰もが恩恵を受ける成果につながるのです。
「吸う自由」と「吸わない権利」のバランスを考えながら、私たち一人ひとりがどのような社会を望むのか。その選択が、次の世代の健康を左右します。
たばこは、がんの最大の予防可能な原因です。肺がんをはじめとする多くのがんが、喫煙によって引き起こされることは、確かな科学的事実として世界中で認識されています。しかもその影響は喫煙者本人だけでなく、周囲の人々の健康にも及ぶ深刻なものです。
しかし、希望もあります。禁煙によって、がんをはじめとする病気のリスクは着実に下がっていきます。たとえ長年吸ってきた人であっても、「今やめる」ことには確かな価値があるのです。
このコラムが、喫煙のリスクを正しく知るきっかけとなり、「吸わない」「やめる」という選択を考える一歩になれば幸いです。健康への道は、自分自身の意思と知識から始まります。
専門分野:放射線治療、高精度放射線治療全般
専門医資格:放射線科専門医、日本放射線腫瘍学会認定医、日本医学放射線学会研修指導者
最新コラム記事

〒567-0085 大阪府茨木市彩都あさぎ7丁目2番18号
お電話でのお問い合わせ